پیوند کلیه
پیوند کلیه (به انگلیسی: Kidney transplantation) یا پیوند رنال (به انگلیسی: Renal transplantation) عبارت است از کارگذاری کلیهٔ انسان از شخصی به شخص دیگر. یک پیوند موفق میتواند عمر فرد دریافتکننده را طولانی کند و کیفیت زندگی را بسیار بهبود ببخشد. بیمار از محدودیتهای دیالیز و از تظاهرات برگشتپذیر اورمی خلاص میشود. نزدیک به ۹۰٪ از تمام بیماران در حالی پیوند کلیه را دریافت میکنند که کلیههای خودشان نیز سر جایشان قرار دارند.[۱]
| پیوند کلیه | |
|---|---|
 | |
| تخصص (پزشکی) | نفرولوژی، transplantology |
| ICD-10-PCS | OTY |
| ICD-9-CM | 55.6 |
| سرعنوانهای موضوعی پزشکی | D016030 |
| OPS-301 code | ۵–۵۵۵ |
| مدلاین پلاس | ۰۰۳۰۰۵ |
اندیکاسیونها
ویرایشنارسایی غیرقابل بازگشت کلیوی[۲] در مراحل پیشرفته (GFR<15ml/min/1.73 sq.m) به هر دلیل مانند دیابت، فشارخون بالا، عفونت، بیماری کلیه پلی کیستیک، تروما و گلومرولواسکلروز فوکال سگمنتال (FSGS).
چرا کلیهها دچار مشکل میشوند؟
ویرایشبیشتر بیماریهای کلیوی به نفرونها که بخشهای کوچک تصفیهکننده در کلیهها هستند، حمله میکنند و قدرت تصفیه را از آنها سلب میکنند. ویژگی نفرونها این است که در اثر جراحت یا مسمومیت به سرعت آسیب میبینند. حال آن که بیشتر بیماریهای کلیوی، نفرونها را به آرامی از بین میبرند و با پیشرفت آسیب در هر دو کلیه، پس از سالها و حتی دههها خود را نشان میدهند. دیابت و فشار خون بالا، دوتا از دلایل عمدهٔ بروز بیماریهای کلیوی هستند.[۳]
موارد منع پیوند
ویرایشبه دلیل اینکه فرد گیرنده پس از دریافت پیوند از داروهای سرکوب سیستم ایمنی استفاده میکند افراد مبتلا به بیماری ایدز، هپاتیت B، سرطان و همچنین افراد مبتلا به بیماریهای عفونی نمیتوانند شرایط دریافت پیوند کلیه را داشته باشند؛ زیرا سیستم ایمنی بدن بیماران مبتلا به ایدز به حد کافی تضعیف شده هست و بیماران مبتلا به سرطان یا هپاتیت B یا مبتلایان به عفونت فعال نیز در صورت سرکوب سیستم ایمنی، روند بیماری آنها تسریع خواهد شد؛ بنابراین انجام پیوند برای این افراد، بیشتر سبب کاهش عمرشان میشود. ضمن اینکه انجام عمل سنگین و پرهزینه برای بیمارانی که شانس بقای آنها ضعیف است، مقرون به صرفه نیست.[۴]
منابع کلیه
ویرایشنرخ موفقیت پیوند کلیه به مسائل مختلفی مانند زنده یا مرده بودن فرد اهدا کننده و همچنین شرایط پزشکی فرد دریافت کننده بستگی خواهد داشت. کلیه ای که از فرد زنده گرفته میشود، معمولاً دوام بیشتری خواهد داشت. اکثر شرایطی که منجر به از دست دادن کلیه میشود ناشی از رد پیوند است، ولی عفونت، مشکلات گردش خون، سرطان و بازگشت بیماری اصلی کلیوی نیز میتواند از شرایطی باشد که منجر به از دست دادن کلیه میشود.[۵]
اهدا کنندگان زنده
ویرایش- افرادی که با بیمار رابطهٔ فامیلی ندارند.
- خویشاوندان بیمار: اگر فرد دهنده از اقوام درجهٔ یک (خواهر، برادر یا والدین) باشد احتمال پذیرش پیوند بیشتر است اما در بعضی موارد خویشاوندان دورتر نیز پذیرفته میشوند.[۶]
اهداکنندگان فوت شده
ویرایشافرادی که دچار مرگ مغزی شدهاند در صورتی که آزمایشهایشان با فرد گیرنده مطابق باشد با رضایت خانوادهٔ فرد میتوان عضو او را اهدا کرد. وظیفهٔ تیم بیهوشی در قبال این افراد حفظ راه هوایی و حمایت قلبی-عروقی جهت جلوگیری از هایپوکسی و نکروز بافتی است. اگر قرار است سایر اعضای بیمار همانند کبد او نیز اهدا شوند، برداشت آنها بایستی پیش از برداشت کلیهها صورت پذیرد[۷]
سازگاری
ویرایشبرای انجام پیوند فرد دهنده و گیرنده باید آزمایشهایی جهت ارزیابی تطبیق فاکتورهای خونی و آنتیژنی انجام دهند. ۳ نوع آزمایش باید با هم تطابق داشته باشند:
- تطابق گروههای خونی: اگر گروهها با هم تفاوت داشته باشند امکان پیوند نیست.
- تعیین میزان تطابق آنتیژنهای HLA است: مهمترین آنتیژنهای دخیل در روند پیوند کمپلکسی موسوم به HLA است. درصد موفقیت در بین دوقلوها بیش از ۹۰٪ گزارش شدهاست که این موضوع را میتوان به دلیل تشابه زیاد بین همین آنتیژنها دانست.
- تطابق کراس مچ خون[۸]
مراقبتهای قبل از عمل
ویرایش- انجام آزمایشها و گرافیهای درخواست شده
- NPO بودن (ناشتا بودن) که پزشک زمان آن را تعیین میکند.
- گرفتن رضایت نامه و خارج کردن زیورآلات و دندان مصنوعی
- شِیو ناحیهٔ عمل
- مایع و دارو درمانی و آنتیبیوتیکهای پروفیلاکتیک (پیشگیرانه)[۹]
- برقراری خط وریدی برای گرفتن مایعات و داروها
- گذاشتن سوند ادراری، قبل از عمل
- دادن روحیه و آرامش به بیمار[۱۰]
ابزارهای جراحی مورد نیاز
ویرایش- ست پیوند کلیه
- ست عروقی
- دستگاه ساکشن و الکتروکوتر[۱۱]
پوزیشن جراحی و نوع بیهوشی
ویرایشروش عمل
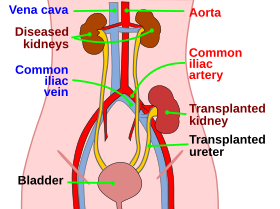
ویرایش- جراح برش مایلی در ناحیهٔ ربع تحتانی شکم بیمار ایجاد میکند.
- بعد از کنار زدن لایههای پوستی، عضلات و پریتوئن عروق ایلیاک که درون لگن قرار دارند در دید جراح قرار میگیرند. در بیماران مرد طناب اسپرماتیک نیز باید کنار زده شود. شریان ایلیاک داخلی، انتخاب اول در پیوند با گرافت محسوب میشوند.
- توسط کلمپهای قوی مثل بولداگ شریان ایلیاک داخلی و ورید ایلیاک خارجی مسدود میگردند.
- ابتدا باید شریان و سپس ورید به کلیه آناستوموز گردند. در این مرحله جریان خون کلیه به حالت طبیعی بر میگردد و در این مراحل باید فشار خون بیمار به دقت تحت کنترل قرار گیرد.
- آخرین مرحله پیوند اتصال لگنچه و قسمت پروگزیمال حالب به مثانه است که یورترونئوسیستوستومی نام دارد. در این مرحله برش کوچکی در دیواره قدامی- طرفی مثانه ایجاد و انتهای فوقانی حالب را به درون مثانه وارد کرده و درون مثانه با بخیه ثابت میشود.
- معمولاً نیازی به گذاشتن درن در موضع جراحی نیست.
- در انتها یک سوند فولی جهت کاهش فشار مثانه برای فرد گذاشته میشود.[۱۲][۱۳]
مراقبت بعد از عمل
ویرایش- کنترل تعادل مایعات و الکترولیت ورودی و خروجی
- تجویز داروهای سرکوب سیستم ایمنی جهت کاهش رد پیوند مانند: سیکلوسپورین، آزاتیوپرین
- یبوست به دلیل بروز ایلئوس شایع است که باید توسط تجویز نرمکنندههای مدفوع این وضعیت کنترل شود[۱۴]
- مراقبت از برش پوستی و کنترل درد
- تشویق بیمار به تنفس عمیق جهت جلوگیری از عفونت مجرای تنفسی
- جلوگیری از ایجاد آمبولی با تجویز داروهای ضد انعقادی و تشویق کردن بیمار به راه رفتن.[۱۵]
عوارض و خطرات احتمالی
ویرایشعوارض یک پیوند کلیه شامل موارد زیر است:
اگر رد پیوند رخ دهد هیچ اقدامی نمیتوان انجام داد و بیمار مجدداً ناچار است دیالیز شود. بعد از انجام هر نوع پیوند عضو، سه نوع رد امکان دارد رخ دهد که شامل موارد زیر میباشد:
- رد فوق حاد: آنتیبادیهای مترشحه از سلولهای لنفوسیت B فرد دهنده که به آنتیژنهای سطح سلول آندوتلیال عروق متصل شده و سبب واکنش میشوند. در این واکنش، سامانه کمپلمان فعال میشود و معمولاً اثر عمیقی دارد. این رد در لحظه پیوند یا چند ساعت بعد از عمل اتفاق میافتد.
- رد حاد: عامل این نوع رد، سلولهای لنفوسیت T هستند. این نوع رد شایعتر است و معمولاً داروهای سرکوبکننده برای جلوگیری از این نوع رد تجویز میشوند. این رد ممکن است یک روز یا چند هفته بعد از عمل اتفاق افتد.
- رد مزمن: این نوع رد بدون هیچ علامت و نشانهای حدود یک سال بعد از پیوند رخ میدهد. عامل این نوع رد ناشناخته است، اما رد حاد پیشبینیکننده قوی رد مزمن است.[۱۷][۱۸]
پیش آگهی
ویرایشطی گذشت سالها میزان زنده ماندن گیرنده و گرافت به مقدار بسیار زیادی بهبود یافتهاست. در مجموع میزان مرگ و میر دو سال بعد از پیوند، حدود ۱۰٪ است. این مسئله نشان دهندهٔ یک کاهش مهیج است زیرا که در دو دههٔ قبل، میزان مرگ و میر بعد از ۲ سال ۴۰–۵۰٪ بود.
- همچنین در کشور ما بقای ۳ساله پیوند کلیه ۸۵ درصد و بقای یک ساله پیوند، ۹۲ درصد است.[۱۹]
آمار و اطلاعات
ویرایش- در حال حاضر ۱۵ هزار نفر بیمار دیالیزی وجود دارد که برای ادامه زندگی هفتهای ۳ بار دیالیز میشوند و سالانه ۱۷ درصد به این گروه از بیماران افزوده میشود رقم پیوند کلیه ۲۴ مورد به ازای هر یک میلیون نفر است که این رقم در کشورهای در حال توسعه ۱ تا ۵ مورد و در کشورهای پیشرفته ۲۰ تا ۴۰ مورد است و علت اصلی بالا بودن آمار ایران در زمینه پیوند کلیه، مجاز بودن پیوند از فرد زنده است که ۸۰ درصد را شامل میشود در حالی که در کشورهای دیگر جایز نیست.[۲۰]
- براساس آخرین خبرهای منتشر شده، دکتر محمد حسین نوربالا فوق تخصص و جراح پیوند کلیه در سال 1398 در ایران با انجام ۷۰۷۵ عمل جراحی پیوند کلیه موفق شد عنوان چهره بینالمللی بیشترین جراحی پیوند کلیه را از آن خود کند. این آمار رو به رشد بودن عمل پیوند کلیه در سال های اخیر در ایران را نشان می دهد.
- ↑ «Kidney Transplantation». medlineplus. دریافتشده در ۷ مهر ۱۳۹۲.
- ↑ دکتر ابراهیم پور، محبوبه. دکتر حسن میرزایی، بهار (اول ۱۳۸۷). بیماریهای دستگاه کلیه. سماط. اندیشه رفیع. شابک ۹۷۸۹۶۴۵۲۷۰۴۶۷. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ «نسخه آرشیو شده». بایگانیشده از اصلی در ۱۰ سپتامبر ۲۰۱۴. دریافتشده در ۲ اکتبر ۲۰۱۳.
- ↑ شریفی، امیر. نجفی، ایرج (چاپ اول ۱۳۸۱). بیماریهای کلیه و مجاری ادراری. ارجمند. شابک ۹۶۴۵۸۵۵۴۹۷. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ «پیوند کلیه به روش باز و لاپاراسکوپی (بهترین زمان و مراقبتهای پیوند)». چطور. ۲۰۱۹-۰۵-۲۶. دریافتشده در ۲۰۲۲-۰۱-۲۲.
- ↑ ایزدی، مهدی . (چاپ دوم 1386). نکات برتر اورولوژی. پروانه دانش. نیک. شابک ۹۶۴۸۹۸۶۱۵۰. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ پروفسور بلندی، جان. دکتر شمسا، علی (چاپ دوم 1389). اورولوژی. وزیری. شابک ۹۶۴۵۶۲۷۴۰۰. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ دکتر وجگانی، محمد. غضنفری، هادی. موسوی، سیدرضا (چاپ سوم 1389). ایمونولوژی 4 استاد. کتاب میر. شابک ۹۷۸۹۶۴۴۹۸۰۰۴۶. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ دکتر لباسچی، امیر حسین. دکتر رمضانپور، احمد. دکتر آلوش، مهدی. (١٣٨٥)، جراحی، سماط، شابک ۹۶۴۵۲۷۰۱۶۲
- ↑ لطفی مژگان، انتظار، صمد. (۱۳۹۰)، راهنمای جامع پرستاری اتاق عمل، نشر جامعه نگر، شابک ۹۷۸۹۶۴۹۴۸۰۵۰۳ از پارامتر ناشناخته
|نوبت چاپ=صرفنظر شد (کمک) - ↑ صادقی، رقیه. خلجی علیایی، اشکان (دوم 1389). کتاب جامع ابزارهای جراحی. نور دانش. شابک ۹۷۸۹۶۴۴۱۳۱۰۵۹. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ احمدی، مجید. جوهری، بهروز. حنانی، صدیقه (چاپ اول 1391). تکنولوژیهای جراحی و فرد اسکراب. اندیشه رفیع. شابک ۹۷۸۹۶۴۹۸۷۳۷۱۸. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ قارداشی، فاطمه. زردشت، رقیه (چاپ دوم 1389). اصول کلی تکنولوژی جراحی. نشر سالمی- جامعه نگر. شابک ۹۷۸۹۶۴۸۷۶۰۶۶۸. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ ساداتی، لیلا. گلچینی، احسان. اینانلو، حسن. راشدی، منصوره (چاپ اول 1390). تکنولوژی جراحی اورولوژی. اندیشه رفیع. شابک ۹۷۸۶۰۰۱۰۱۱۱۷۷. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ قارداشی، فاطمه. (۱۳۸۹)، مقدمهای بر تکنولوژی جراحی، نشر سالمی، جامعه نگر، شابک ۹۷۸۹۶۴۸۷۶۰۶۸۲ از پارامتر ناشناخته
|نوبت چاپ=صرفنظر شد (کمک) - ↑ «Kidney Transplant». webmd. دریافتشده در ۷ مهر ۱۳۹۲.
- ↑ دکتر شاهسوار، فرهاد. دکتر انتظامی، کبری (1390 چاپ اول). ایمونولوژی پایه برای دانشجویان پیراپزشکی. پیوند مهر و بشری. شابک ۹۷۸۶۰۰۵۱۷۳۲۷۷. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ دکتر نجفی، ایرج. دکتر ارجمند، محسن. دکتر صراطی نوری، آیدن (چاپ دوم 1389). مبانی طب داخلی سیسیل (بیماریهای کلیه). ارجمند و نسل فردا. شابک ۹۷۸۹۶۴۴۹۶۲۷۳۸. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ بهرامی، مهناز. اصغری، محمود (چاپ اول 1390). درسنامهٔ پرستاری داخلی - جراحی بلک و هاوس 2. پرستاران جوان. شابک ۹۷۸۶۰۰۶۴۱۷۲۴۰. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - ↑ http://hamshahrionline.ir/details/68616. دریافتشده در ۲ اکتبر ۲۰۱۳. پارامتر
|عنوان= یا |title=ناموجود یا خالی (کمک)
منابع
ویرایش- مشارکتکنندگان ویکیپدیا. «Kidney transplantation». در دانشنامهٔ ویکیپدیای انگلیسی، بازبینیشده در ۶ مهر ۱۳۹۲.